| Medicina | Medicina veterinara | Muzica | Psihologie | Retete | Sport |
Medicina
|
|
Qdidactic » sanatate & sport » medicina Epidemiologie aplicata in sanatate publica si management sanitar - tipuri de studii epidemiologicec |
Epidemiologie aplicata in sanatate publica si management sanitar - tipuri de studii epidemiologicec
Definitia epidemiologiei si descrierea generala a tipurilor de studii epidemiologice.
Definitie: Epidemiologia se ocupa cu studiul distributiei bolilor si determinantilor sanatatii in populatii diferite, in scopul aplicarii studiului in controlul problemelor de sanatate.(Last, 1987)
Epidemiologia ca stiinta are doua componente:
- una teoretica, care permite dezvoltarea cunoasterii;
- una practica, care faciliteaza interventia.
Evaluarea starii de sanatate a grupurilor populationale gaseste in epidemiologie instrumentul stiintific central de lucru pentru organizarea cercetarii si analiza datelor in acest domeniu.
Epidemiologia aplicata in domeniul evaluarii starii de sanatate a grupurilor populationale permite:
- descrierea tabloului real al bolii in populatie;
- descrierea si explicarea modelelor de morbiditate si mortalitate;
- stabilirea distributia factorilor de risc;
- depistarea si supravegherea de masa a bolilor;
- clasificarea bolilor (clasificare acceptata international) functie de:
- caracteristicile bolii;
- modul lor de producere.
Pentru realizarea scopului ei medical, epidemiologia opereaza, pe langa metodele proprii si cu metode si tehnici dezvoltate de alte stiinte:
- analiza matematica (statistica);
- sociologie (metode cantitative si metode calitative);
- etica si dreptul;
- etc.
Tipuri de studii epidemiologice
Pentru a-si realiza scopul de a stabilii distributia si cauzalitatea fenomenelor in populatie epidemiologia propune mai multe tipuri (modele) de studiu.
Dintre clasificarile propuse pentru tipurile de studii (anchete epidemiologice) am retinut doua:
I. M. Jenicek recunoaste 3 modele de studii epidemiologice clasificate dupa urmatoarele criterii:
1. dupa timp:
- transversale;
- longitudinale;
- semilongitudinale.
2. dupa fluctuatia subiectilor din interiorul grupelor de studii:
- studii pure;
- studii mixte.
3. dupa, obiectivul urmarit:
- studii descriptive;
- studii analitice.
II. R. Beaglehole propune ca studiile epidemiologice sa fie clasificate dupa cum urmeaza:
1. Studii observationale, care cuprind:
a) studii descriptive;
b) studii analitice, in cadrul carora se diferentiaza:
- anchetele de cohorta (de urmarire);
- anchetele caz-control (referinta de caz);
- anchete in sectiune (de prevalenta);
- ecologice (corelationale);
2. Studii experimentale (operationale, interventioniste), care cuprind:
a) experimentul clinic controlat (trialul clinic randomizat);
b) studii de interventie (operationale):
- trialul in teren;
- trialul in comunitate.
Clasificarea modelelor de studiu epidemiologic
|
TIPURI DE STUDII |
UNITATEA DE OBSERVATIE |
|
. STUDII OBSERVATIONALE |
|
|
. studii descriptive |
|
|
studii anlitice |
|
|
de cohorta (de urmarire) |
individul |
|
. cazuri control (case - control) |
individul |
|
de prevalenta (cross - sectional, transversale) |
individul |
|
. studii ecologice (de corelatie) |
Grupuri umane |
|
. STUDII EXPERIMENTALE SI OPERATIONALE |
|
|
experimentul clinic controlat |
Pacientii |
|
. studii operationale |
|
|
. in teren (field trials) |
Grupuri umane sanatoase |
|
. in comunitate |
comunitatea |
In ordine descrescatoare a puterii de masurare a asociatiei de tip cauzal dintre variabile se gasesc urmatoare tipuri de studii:
- studii experimentale;
- studiile de cohorta (ca si experimentale, calculare directa a riscurilor);
- studii caz-control (calcularea riscurilor prin metoda raportului cotelor).
2. Studii epidemiologice de cohorta.
Se caracterizeaza prin faptul ca:
- ancheta pleaca de la expunere spre rezultat;
- selectia subiectilor se face functie de expunere;
- la inceputul investigatiei boala nu este aparuta.
Analiza si interpretarea datelor.
Masurarea datelor se realizeaza prin :
1. stabilirea frecventei efectelor (boala sau deces);
2. calcularea fortei asociatiei epidemiologice (de tip cauzal);
3. calcularea impactului generat de actiunea factorului de risc in populatie.
Etapele analizei sunt urmatoarele:
1) centralizarea datelor culese;
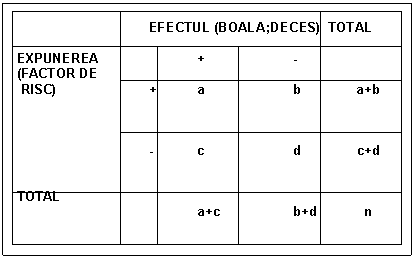
2) introducerea datelor in tabelul de contingenta '2x2' sau '2 (r+1), cand sunt mai multe nivele de expunere;
3) aplicarea testului c pentru a estima daca exista sau nu legatura de interdependenta intre frecventele variabilelor.
4) calcularea riscurilor;
5) aplicarea testelor de inferenta epidemiologica;
6) reprezentarea grafica;
7) formularea concluziilor.
1)Tabel de contingenta '2X2'
2) Aplicarea testului c permite masurarea nivelului de asociere epidemiologica intre doua variabile dupa cum este acceptata sau respinsa ipoteza nula. Se pot utiliza doua formule de calcul:
|
N (ad - bc)2
(a+b) (c+d) (a+c) (b+d sau: [(ad-bc) - N/2]2 N c (a+b) (c+d) (a+c) (b+d) |
Pentru Pv < 0.05 si un grad de libertate, c tabelar are valoarea de 3.841.
Pentru c calculat mai mic decat c tabelar se accepta ipoteza nula ca distributiile variabilelor sunt independente.
3) Masoara riscul prin expunerea la factorul de risc. Se realizeaza calculand:
1. riscul relativ (R.R.);
2. riscul atribuibil (R.A.);
3. fractiunea riscului atribuibil la expusi (fractiunea atribuibila in populatie a riscului).
1) Masurarea riscului relativ:
Reprezinta raportul dintre frecventa efectului (incidenta bolii, decesului) la expui si frecventa efectului la neexpusi.
Riscul relativ exprima de cate ori este mai mare riscul bolii la expusi comparativ cu cei neexpusi. Riscul relativ masoara doar amplitudinea fortei asociatiei cauzale.
conform tabelului de contingenta '2x2', calculam:
a
![]() R1
= riscul bolii la expusi =
R1
= riscul bolii la expusi =
a + b
c
![]() R0
= riscul bolii la neexpusi =
R0
= riscul bolii la neexpusi =
c + d
R1
![]() R.R.
=
R.R.
=
R0
Valorile care se obtin sunt R.R. > 1; R.R. = 1; R.R. < 1.
2) Masurarea riscului atribuibil (R.A.).
Reprezinta diferenta dintre valorile celor doua incidente:
R.A. = R1 - R0,
si exprima cu cat este mai mare riscul la expusi fata de neexpusi. R.A. masoara partea din riscul global care se atribuie factorului de risc. Se poate calcula si procentual sub forma de fractiunea riscului atribuibila la expusi (RAP%):
R1 - R0
![]() FRA%
= %
FRA%
= %
R1
Aceasta arata ce procent din riscul (incidenta) expusilor se datoreaza factorului de risc.
Riscul atribuibil poate lua valori mai mari decat 0, egal cu 0 sau mai mare decat 0.
FRA > 50% reprezinta factor de risc destul de important.
FRA 100% denota un factor de risc exclusiv in etiologia bolii.
3) Impactul actiunii factorului de risc in populatie se masoara prin riscul atribuibil in populatie (RAP):
![]()
unde Rp = incidenta bolii in populatie.
Sau ![]()
unde - Pe reprezinta prevalenta factorului de risc in populatie.
- RR-1 reprezinta puterea cu care actioneaza factorul de risc in populatie.
Interpretarea datelor.
Se poate realiza utilizand mai multe scheme de interpretare:
1. combinatii intre valorile riscului relativ si cele ale riscului atribuibil:
|
RISCUL RELATIV |
RISCUL ATRIBUIBIL |
CONCLUZIA |
|
RR > 1 |
RA > 0 |
FACTOR DE RISC |
|
RR = 1 |
RA = 0 |
FACTOR INDIFERENT |
|
RR < 1 |
RA < 0 |
FACTOR DE PROTECTIE |
2. Aplicarea testului de semnificatie c
3. Calcularea intervalelor de incredere pentru RR si RA dupa formulele:
![]() pentru
RR = RR1+1.96/ c
pentru
RR = RR1+1.96/ c
![]()
pentru RA = RA[1+ (1.96/ /c
Daca intervalul de incredere cuprinde:
- valoarea 1 pentru RR;
- valoarea 0 pentru RA,
se accepta ipoteza nula cu un nivel de semnificatie de 0.05, adica se poate afirma este putin probabil ca intre cele doua distributii de frecventa sa existe relatie de dependenta.
4.Ghid de interpretare a RR in termeni de asociatie (este mai putin precis):
RR = 0.0-0.3, factor de protectie puternic;
0.4-0.5, factor de protectie moderat;
0.6- 0.9, factor de protectie redus;
0.9-1.1, factor indiferent;
1.2-1.6, risc redus;
1.7-2.5, risc moderat;
> 2.6, risc foarte mare.
Aplicatie practica pentru anchete de cohorta (exemplu).
In anul 1968 in judetul Valcea se inregistra cea mai mare mortalitate infantila din Romania (80%). Acesta a fost motivul pentru care diminuarea mortalitatii infantile a devenit obiectivul cel mai important in materie de ocrotire a sanatatii.
Incepand cu anul 1980, in judet s-au inregistrat nivele scazute ale mortalitatii, valoarea indicatorului fiind de 14,9%, in anul 1992.
1. Care ar putea fi explicatiile acestei evolutii?
Pentru a se putea aplica programe de protectie infantila bazate pe notiunea de risc, in judetul Valcea a fost necesara aplicarea in prealabil a unei anchete epidemiologice analitice pentru masurarea riscurilor asociate diferitilor factori de risc.
Populatia de studiu a fost reprezentata de generatia nou-nascutilor vii din intervalul 1 ian.-30 iun. 1975, care a totalizat 3 385 de subiecti.
In cursul anului urmator aceasta generatie a atins varsta de 1 an numarand 3245 de supravietuitori.
Dintre 3 385 de copii, 740 au prezentat:
- malformatii congenitale: 10 copii;
- greutate mica la nastere (< 2 500g): 252 copii;
- malnutritie si rahitism: 101 copii;
- malnutritie: 292 copii;
- familie dezorganizata: 85 copii.
Distributia deceselor in functia de prezenta sau absenta factorilor de risc mentionati a fost urmatoarea:
- copii fara handicap: 51 decese;
- copii cu malformatii congenitale: 4 decese;
- copii cu greutate mica la nastere: 45 decese;
- copii cu malnutritie si rahitism: 13 decese;
- copii cu malnutritie: 12 decese;
- copii cu familie dezorganizata: 15 decese.
2. Pe baza acestor date, pentru a putea proiecta un program de interventie, masurati forta asociatiilor epidemiologice dintre factorii de risc retinuti in studiu si decesul infantil.
3. Care a fost responsabilitatea fiecarui factor de risc la producerea decesului infantil?
4. Masurati prevalenta factorilor de risc si precizati utilitatea acestui tip de informatie.
Rezolvare:
1. Pot fi cauze generale:
- eficacitatea programelor de protectie materno - infantila bazata pe notiunea de risc ce au fost aplicate;
- cresterea nivelului de trai al populatiei;
- cresterea nivelului de cultura generala cat si cultura sanitara a populatiei;
- diminuarea natalitatii in aceeasi perioada.
2, 3 si 4. Primul pas este ordonarea datelor in functie de modelul de ancheta folosit (ancheta de cohorta propriu zis perspectiva):
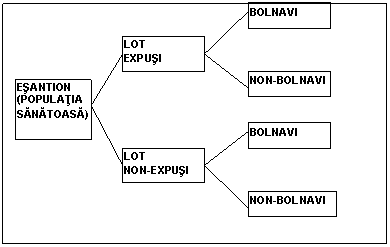
|
Apoi se tabeleaza datele legate de numarul de decese in functie de diferitele tipuri de expunere:
|
|
Numar de expusi |
|
||||||
|
Tipul de factori de risc |
Malformatii congenitale |
Greutate mica |
Malnutritie, rahitism |
Malnutritie |
Familie dezorganizata |
Fara handicap | ||
|
Decese |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
Total |
|
|
|
|
|
|
|
|
Introducem apoi datele in tabelele de contingenta de tip "2x2". Vom calcula riscurile (la expusi si la neexpusi) pentru a putea calcula riscul relativ cu care masuram forta asociatiei epidemiologice si fractiunea riscului atribuibila la expusi (FRAE) care ne arata partea de risc datorata factorului de risc:
|
Factorul de risc |
Decese |
TOTAL |
||
|
|
|
|||
|
Malformatii congenitale |
|
|
|
|
|
|
|
|
|
|
|
TOTAL |
|
|
|
|
R1MC = (4/10) x 100 = 40
ROMC = (136/3239) x 100 = 4,2
deci:
RRMC = 40/4,2 = 9,52 (riscul de deces al expusilor este de 9,52 x > ca la nonexpusi);
FRAEMC = ((40 - 4,2) / 40) x 100 = 85,5% (proportia riscului de deces datorat expunerii);
prevalenta malformatiilor congenitale ca factor de risc = (10/3385) x 100 = 0,3% si exprima riscul unui copil de a se naste cu malformatie congenitala.
|
Factorul de risc |
Decese |
TOTAL |
||
|
|
|
|||
|
Greutate < 2500 g |
|
|
|
|
|
|
|
|
|
|
|
TOTAL |
|
|
|
|
R1Gx = (45/252) x 100 = 17,86
R 0G = (95/3038) x 100 = 3,13
deci:
RRG< = 17,86/3,13 = 5,7 (riscul de deces al expusilor este de 5,7 ori mai mare ca la nonexpusi );
FRAEG< = ((17,86 - 3,13)/17,86) x 100 = 82,47% (proportia riscului de deces datorat expunerii);
prevalenta greutatii scazute ca factor de risc va fi = (207/3385) x 100 = 6,12% si exprima riscul unui copil de a se naste cu greutatea mai mica de 2 500g.
|
Factorul de risc |
Decese |
TOTAL |
||
|
|
|
|||
|
Greutate < 2500 g |
|
|
|
|
|
|
|
|
|
|
|
TOTAL |
|
|
|
|
R1ME = (13/101) x 100 = 12,87
ROME = (127/3284) x 100 = 3,87
deci:
RRME = 12,87/3,87 = 3,33 (riscul de deces al expusilor este de 3,33 ori mai mare ca la nonexpusi);
FRAEME = ((12,87 - 3,87)/12,87) x 100 = 69,937% (proportia riscului de deces datorat expunerii);
prevalenta malnutritiei si rahitismului ca factor de risc = (101/3385) x 100 = 2,98% si exprima riscul unui copil de a face malnutritie si rahitism in primul an de viata.
|
Factorul de risc |
Decese |
TOTAL |
||
|
|
|
|||
|
Greutate < 2500 g |
|
|
|
|
|
|
|
|
|
|
|
TOTAL |
|
|
|
|
R1M = (12/292) x 100 = 4,11
deci:
RRME = 4,11/4,14 = 0,99 (riscul de deces al expusilor este aproximativ egal cu riscul nonexpusilor);
FRAEME = ((4,11 - 4,14)/4,11) x100 = -0,73% (proportia riscului de deces datorat expunerii este nesemnificativa);
prevalenta malnutritiei ca factor de risc = (292/3385) x 100 = 8,63% si exprima riscul unui copil de a face malnutritie in primul an de viata.
|
Factorul de risc |
Decese |
TOTAL |
||
|
|
|
|||
|
Greutate < 2500 g |
|
|
|
|
|
|
|
|
|
|
|
TOTAL |
|
|
|
|
R1FD = (15/85) x 100 = 17,65.
deci:
RRFD = 17,65/3,79 = 4,66 (riscul de deces al expusilor este de 4,68 ori mai mare ca la nonexpusi);
FRAEFD = ((17,65 - 4,66)/17,65) x 100 = 73,6% (proportia riscului de deces datorat expunerii);
prevalenta familiei dezorganizate ca factor de risc = (85/3385) x 100 = 2,51% si reprezinta riscul unui copil de a se naste intr-o familie dezorganizata sau ca familie sa sa devina dezorganizata pana la sfarsitul primului sau an de viata.
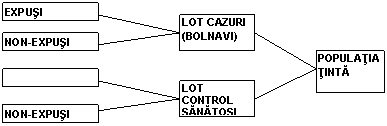
3. Studii epidemiologice de tip cazuri - control (case - control).
Sunt studii observationale, retrospective, care pornesc de la efect (boala) catre factorul de risc.
La debutul studiului boala este prezenta, studiindu-se frecventa expunerilor la bolnavi (lotul test) si la non - bolnavi (lotul de comparat, lotul control).
Se mai numeste si ancheta anamnestica.
Au ca scop:
- sa dovedeasca existenta sau absenta asociatiei epidemiologice intre efect si cauza presupusa;
- verificarea ipotezelor epidemiologice din studiile descriptive sau ipotezelor formulate in cadrul observatiilor clinice;
- stabilirea etiologiei bolii.
Modelul anchetei:
Se alcatuiesc doua loturi:
- lotul cazurilor (bolnavi de o anumita boala) care reprezinta lotul test;
- lotul non-bolnavilor, lotul martor.
Prin anamneza se cauta in ambele cazuri frecventa actiunii factorilor de risc la nivelul celor doua loturi
Model general al studiilor epidemiologice de tip caz - control.
|
|
Ipoteza de lucru este ca proportia expusilor ar trebui sa fie mai mare in randul expusilor.
Aceste studii permit studiul asociatiei mai multor factori de risc concomitent pentru aceiasi boala.
Se recomanda a fi demarate cand prevalenta bolii in populatie este mai mare de 10%.
Constituirea loturilor (criterii, dimensiuni):
Criterii de selectie:
1. lotul cazuri:
- criteriile de diagnostic sa fie aceleasi;
- criteriile de diagnostic sa fie precise;
- criteriile de excludere sa fie precise;
- se vor selectiona cu precadere cazuri noi;
- cazurile deja existente vor fi incluse numai in cazul afectiunilor rare.;
- pentru decedati se noteaza cauza decesului;
- delimitarea in timp si spatiu bine definita a populatiei de referinta;
- cazurile selectionate sa fie reprezentative pentru populatie.
2. lotul martor (control), sursa o poate constitui:
- populatia generala;
- populatia unei regiuni;
- pacientii internati (altii decat cei cu afectiunea respectiva);
- parintii sau rudele subiectilor cazuri.
Dimensiunea esantionului
Lotul control trebuie sa fie de 2-3 ori mai mare decat lotul cazuri (in nici un caz mai mic).
Se va utiliza pe cat posibil metoda perechilor;
Dimensiunea lotului cazuri va fi estimat plecand de la :
1. prevalenta expunerii la grupul control
2. eroarea de tip I (a
3. eroarea de tip II (b
4. marimea riscului relativ estimat.
Avantajele studiilor caz - control:
- perioada de investigare este redusa;
- necesita un numar relativ redus de subiecti;
- se poate aplica in bolile rare precum si in cele factoriale;
- se poate repeta;
- costuri reduse;
Dezavantaje:
- riscul relativ se estimeaza;
- sursele de date pot contine erori;
- selectionare dificila a componentilor lotului control definirea expunerii nu este foarte clara;
- repetarea interviului la acelasi lot influenteaza raspunsurile.
Masurarea nivelului de asociere
Datele observate si centralizate se introduc in tabelul de contingenta.
1. Se aplica testul c
2. Se calculeaza :
a. frecventa expunerii separat pentru cele doua loturi;
b. forta asociatiei epidemiologie intre expunere si efect;
c. impactul factorului de risc in populatia la risc.
a.) calcularea frecventei expunerii pentru cele doua loturi studiate.
In acest tip de studiu:
a
![]() f1
= ; frecventa factorului de risc la lotul
cazuri,
f1
= ; frecventa factorului de risc la lotul
cazuri,
a + c (probabilitatea expunerii)
b
![]() f0
= ; frecventa factorului de risc la lotul
martor.
f0
= ; frecventa factorului de risc la lotul
martor.
b + d (probabilitatea expunerii)
Calculul riscului relativ (RR) ne se poate face direct ca in cazul studiilor de cohorta ci numai utilizand un model matematic care utilizeaza un raport de cote (de probabilitati) dintre probabilitatea (frecventa gasita) a expunerii la cele doua loturi, numit risc relativ estimat, Odds ratio (OR).
ad
![]() OR =
OR =
bc
Se poate utiliza si formula riscului relativ estimat corectat (propus de Anscombe si Gast):
(a+0.5) (d+0.5)
![]() OR =
OR =
(b+0.5) (c+0.5)
In situatia in care se studiaza impactul mai multor factori de risc in etiologia unei boli se utilizeaza tabele de contingenta '2 (r+1)' i riscul se masoara aplicand formula propusa de Mantel-Haenzel:
|
BOALA |
|
|
EPUNERE |
|
|
|
STRATURI |
|
|
EXPUSI |
NE-EXPUSI |
TOTAL |
|
|
B. |
|
A1 |
C1 |
M1.1 |
|
|
N.B. |
|
B1 |
D1 |
M0.1 |
|
|
TOTAL |
|
N1.1 |
N0.1. |
T1 |
|
|
B. |
|
A2 |
C2 |
M1.2 |
|
|
N.B. |
|
B2 |
D2 |
M0.2 |
|
|
TOTAL |
|
N1.2. |
N0.2. |
T2 |
|
|
|
|
|
|
|
Ipoteza nula (zero) este respinsa la un nivel de semnificatie Pv de 0.05 daca valoarea calculata pentru c MH > 1.96.
Pentru calcularea riscului relativ estimat aceeasi autori propun o alta formula.
Valorile riscului, indiferent de modul de calcul poate lua valori mai mici, egale sau mai mari decat 1.
riscul atribuibil. (RA)
RA = OR - 1
sau
RA = (Or-1) / OR
Valorile pe care le poate lua riscul atribuibil pot fi mai mari, egale sau mai mici de cat valoarea 0 (zero).
fractiunea etiologica a riscului atribuibil.
FRA% = [(OR - 1)/OR] x 100
impactul actiunii factorului de risc in populatie.
P0(Or-1)
![]() RAP
= x100
RAP
= x100
P(OR-1) +1
unde:
P0 = prevalenta expunerii la lotul martor (b/b+d);
P = prevalenta expunerii in populatia de referinta.
Cand prevalenta expunerii in populatia generala nu este cunoscuta se poate estima P0 P.
RAP exprima ce procent din totalul imbolnavirilor (deceselor) prin boala luata in studiu se datoreaza factorului de risc cercetat.
Interpretarea rezultatelor.
1. Atunci cand au fost luate in calcul mai multi factori de risc se determina valoarea riscurilor rezumative prin ordonarea OR; RA; RAP, lucru care permite stabilirea marimii fortei de asociere si ponderii fiecarui factor in producerea bolii.
2. Se calculeaza
- intervalul de incredere;
- variatia riscului estimat sau riscului atribuibil.
PROBLEMA
Infarctul miocardic acut (IMA), cea mai reprezentativa manifestarea cardiopatiei coronariene, recunoaste un determinism multifactorial, in cadrul careia fumatul este unul din factorii implicati.
Pornind de la ipoteza ca fumatul contribuie la aparitia IMA, s-a intreprins un studiu cu urmatoarele obiective:
- masurarea asociatiei dintre factorul presupus de risc si efect;
- masurarea gradului in care cresterea expunerii determina cresterea efectului (relatia doza - efect).
Studiul s-a efectuat pe un numar de 200 cazuri, bolnavi internati, din care 100 cu IMA si 100 cu alte afectiuni. Perioada de observatie a fost de 3 luni.
Din datele obtinute in urma anchetei privind expunerea la factorul de risc, s-au retinut:
- din 100 bolnavii cu IMA, 49 au fost fumatori;
- din 100 de martori 31 au fost fumatori;
- din 26 de femei cu IMA, 6 au fost fumatoare;
- din cele 26 de femei martor4 au fost fumatoare;
- pentru sexul masculin, dintre bolnavii cu IMA 31 au fost nefumatori, iar dintre martori 47;
- distributia in functie de numarul de tigari fumate / zi a fost urmatoarea:
|
Lotul |
Nefumatori |
< 20 tigari / zi |
> de 20 tigari / zi |
Total |
|
Test |
|
|
|
|
|
Martori |
|
|
|
|
Prelucrati datele prezentate mai sus conform obiectivelor propuse ale anchetei si interpretati rezultatele obtinute.
Modelul de rezolvare.
1. Se ordoneaza datele in tabelul de contingenta.
|
Factorul de risc |
Decese |
TOTAL |
||
|
|
|
|||
|
Greutate < 2500 g |
|
|
|
|
|
|
|
|
|
|
|
TOTAL |
|
|
|
|
Forta asociatiei va fi exprimata prin riscul relativ care in cazul tipului nostru de ancheta epidemiologica va fi similar riscului relativ estimat (O.R.):
- OR = ad/bc = 49 x 69 / 31 x 51 = 2,14 (riscul expusilor la fumat de a face IMA este de 2,14 ori mai mare decat riscul neexpusilor);
- RA% = [(OR - 1) / OR] x 100 = [(2,14 - 1) / 2.14] x 100 = 58,33% (58,33% din riscul de a face IMA a expusilor se datoreaza fumatului);
- RAP = P0 (OR -1) / [P(OR - 1) + 1] x 100 = 26,1% (masoara impactul actiunii factorului de risc in populatie);
- P. reprezinta prevalenta expunerii in populatia generala si poate fi estimat P0 ca fiind prevalenta expunerii la martori = 31%.
Acelasi tip de analiza se realizeaza separat pentru sexul feminin si pentru sexul masculin, utilizand tabelele de contingenta:
|
Factorul de risc |
Decese |
TOTAL |
||
|
|
|
|||
|
Greutate < 2500 g |
|
|
|
|
|
|
|
|
|
|
|
TOTAL |
|
|
|
|
RR (pentru femei) = [(6 x 22) : 4] x 20 = 1.65;
|
Factorul de risc |
Decese |
TOTAL |
||
|
|
|
|||
|
Greutate < 2500 g |
|
|
|
|
|
|
|
|
|
|
|
TOTAL |
|
|
|
|
RR (pentru barbati) = [(43 x 47) : 27] x 31 = 2.41
Pentru a putea studia relatia de tip doza - efect trebuie facuta o naliza stratificata dupa nivelele de expunere. Datele se vor introduce in tabele de contingenta de tipul "3 x 2":
|
|
IMA |
Total |
||
|
|
|
|
||
|
Fumat |
> 20 tigari / zi |
|
|
|
|
< 20 tigari / zi |
|
|
|
|
|
nefumatori |
|
|
|
|
|
Total |
|
|
|
|
OR (> 20 tigari / zi) = [(40 x 69) : 23] x 51 = 2.35;
OR (< 20 tigari / zi) = [(9 x 69) : 8] x 51 = 1,52;
Raportul OR (> 20 tigari / zi) / OR (< 20 tigari / zi) = 2.35 / 1.52 = 1.55 sau 155%, aspect care permite sa se afirme ca un consum zilnic de peste 20 de tigari creste riscul de a face IMA cu 55% fata de un consum de sub 20 de tigari pe zi, dovedind relatia doza - efect.
. Screening
Este examenul medical de masa care consta in aplicarea unui ansamblu de procedee si tehnici de investigare intr-o populatie, aparent sanatoasa, in scopul identificarii de prezumtie a bolii, anomaliilor sau factorilor de risc de care subiectii nu sunt constienti (OMS 1970).
Dintre scopurile scriningului doua sunt mai importante:
1. diagnosticul starii de sanatate a populatiei;
2. determinarea existentei unor asociatiei epidemiologice.
Tehnici de realizare:
1. efectuarea de anchete prin chestionare administrate sub forma:
- tiparita;
- interviu;
2. efectuarea de examene medicale (anamneza, examen clinic si paraclinic))
Pentru ambele tehnici se impune respectarea a trei conditii:
1. tehnicile de examinare sa fie standardizate;
2. probele sa fie simple si ieftine;
3. examenele sa deceleze mai multe boli.
In cadrul celor doua tehnici se pot utiliza diferite tipuri de teste (probe) care trebuie sa indeplineasca o serie de calitati:
1. sa nu faca rau;
2. sa poata fii aplicate rapid;
3. sa aiba cost redus;
4. sa fie simple;
5. sa fie acceptat de populatie;
6. sa aiba o validitate ridicata;
7. fiabilitatea (reproductibilitatea) sa fie de nivel ridicat;
8. randamentul crescut;
9. valoare predictiva buna.
Dintre toate calitatile de mai sus urmatoarele caracteristici se masoara i sunt utilizate in aprecierea valorii testelor aplicate:
1. Validitatea; reprezinta capacitatea unei probe (test) de a identifica corect, precis ceea ce este pus sa identifice (frecventa cu care rezultatele sunt confirmate de un set de teste complexe numite 'gold-standard').
Validitatea are doua dimensiuni masurabile:
1. sensibilitatea;
2. specificitatea.
1. Sensibilitatea; reprezinta capacitatea unei probe de a identifica corect pe cei care au boala. reprezinta puterea de a identifica cat mai muti bolnavi din totalul persoanelor bolnave testate.
Este o probabilitate conditionala care exprima probabilitatea de a fi pozitiv in cazul in care boala este prezenta.
2. Specificitatea; reprezinta capacitatea unei probe de a identifica corect sanatosii din intreaga masa a sanatosilor testati.
Exprima proportia rezultatelor negative din masa sanatosilor, adica probabilitatea de a fi negativ cu conditia de a nu fi bolnav.
Determinarea celor doua componente ale validitatii se realizeaza inaintea aplicarii probelor in masa, utilizand un lot de 50-200 persoane, asupra carora se aplica testul de scrining si testul 'gold standard', rezultatele fiind prelucrate cu ajutorul tabelului de contingenta '2x2':
|
|
|
REZULTATE |
REFERINTA |
|
|
RAZULTATE |
|
BOALA (+) |
BOALA (-) |
TOTAL |
|
TEST |
|
a (RP) |
b (FP) |
a+b (P) |
|
SCREENING |
|
c (FN) |
d (RN) |
c+d (N) |
|
TOTAL |
|
a+c (B) |
b+d (NB) |
N |
|
|
|
|
|
|
a = nr. real pozitivi (RP);
b = nr. real fals pozitivi (FP);
c = nr. de fals negativi (FN);
d = nr. reali negativi (RN);
a + b = pozitivi (persoane la care test au fost pozitive);(P)
c + d = negativi (persoane la care testul a fost negativ);(N)
a + c = bolnavi;(B)
b + d = sanatosi; (NB).
Sensibilitatea = RP/B x 100 [(a/a + c) x 100];
Specificitatea = RN/NB x 100; [(d/b + d) x 100].
Interpretarea datelor obtinute.
1. Sensibilitatea mare a unei probe indica ca testul va genera o proportie mica de fals negativi, deci foarte putini bolnavi nu vor fi etichetati ca fiind bolnavi.
Este de preferat o sensibilitate mare pentru bolile grave.
2. Specificitatea mare indica ca testul determina o proportie mica de fals pozitivi. Este de preferat o specificitate mare din considerente de cost.
Sensibilitatea si specificitatea nu trebuie intelese ca fiind complementare.
Un rol important In evaluarea rezultatelor Il are nivelul pragului de normalitate considerat, modificarea acestuia determinand schimbarea valorilor pentru sensibilitate si specificitate.
Testele care au o valoare mai mica de 80% nu sunt acceptate
Valoarea predictiva
Are importanta pentru clinician si reprezinta puterea testului de a identifica corect boala.
Se calculeaza in practica:
1. Valoarea predictiva pozitiva(VPR+), care exprima proportia real pozitivilor din masa pozitivilor:
VPR(+) = RP/P x 100;
2.Valoarea predictiva negativa (VPR-); exprima proportia real negativilor in masa negativilor si exprima probabilitatea de a fi bolnav cu conditia de a fi negativ:
VRP(-) = RN/N x 100;
Valoarea predictiva a unui test depinde de prevalenta in populatie a bolii.
Determinarea probabilitatii post test. (teorema Bayes); exprima probabilitatea de a fi cu adevarat bolnav a celor pozitivi.
Pr. (B) x Sb
![]() Pr
(B/P) =
Pr
(B/P) =
Pr (B) x Sb + Pr (NB) (1-Sp)
Reproductibilitatea.
Cunoscuta si sub denumirea de fidelitatea testului sau consistenta testului.
reprezinta capacitatea testului de a da rezultate asemanatoare, la repetarea probei, cand este aplicata, in conditii similare, in aceiasi populatie, dar de persoane diferite. Este cunoscut si sub denumirea de grad de stabilitate.
Acuratetea exprima gradul in care estimarea bazata pe o anumita masuratoare prezinta valoarea reala a caracteristicii masurate.
Reproductibilitatea inalta nu garanteaza si o validitate inalta.
Pentru cresterea reproductibilitatii este necesar ca
- proba sa fie standardizata;
- personalul sa fie antrenat;
- sa se asigure verificarea instrumentului.
Masurarea reproductibilitatii.
Sunt utilizate doua tehnici care utilizeza tabelarea incrucisata a datelor:
1. indicele de concordanta (P0) a rezultatelor cunoscut ca si coeficientul simplu de concordanta
|
REZULTATE |
REZULTATE |
OBSERVATIA II |
TOTAL |
|
OBSERVATIA I. |
|
(-)B |
|
|
(+) |
a |
b |
a+b |
|
(-) |
c |
d |
c+d |
|
TOTAL |
a+c |
b+d |
n |
P0 = a+d / n;
2. Coeficientul de corelatie intraclasa (coeficientul de corelatie Kappa)
K = P0- Pc / 1-Pc;
P0 = proportia observata a concordantei;
Pc = proportia asteptata;
Coeficientul K poate lua valori cuprinse Intre -1 si +1 cu semnificatia:
- K = -1, lipsa totala a reproductibilitatii;
- K = 0, intervine numai hazardul;
- K = 1, reproductibilitate perfecta.
Aplicatie practica.
Pentru efectuarea unui screening cu scopul de a identifica depresia majora la un lot de subiecti, a fost ales ca test diagnostic supresia la dexametazona. S-au identificat astfel 89 de pozitivi si 279 de negativi.
Au fost apoi comparate rezultatele cu cele obtinute, prin folosirea unui "gold standard" (adica aprecierea psihiatrica de rutina insotita de un interviu structurat). Acesta a identificat 215 de subiecti cu depresie majora, doar 84 dintre cei identificati de testul diagnostic de supresie la dexametazona fiind real bolnavi.
1. Care este prevalenta depresiei majore in lotul studiat?
2. Pentru testul de supresie la dexametanoza determinati:
- validitatea;
- rata fals - pozitivilor;
- rata fals - negativilor;
- valoarea predicativa.
3. Care este probabilitatea unui individ care nu are depresie majora sa aiba rezultat negativ la testul de supresie la dexametazona? Cum se numeste aceasta caracteristica a testului?
4. Care este probabilitatea unui individ cu test de supresie la dexametazona negativ sa nu aiba depresie majora? Cum se numeste aceasta caracteristica a testului?
Rezolvare:
1. Primul pas pe care trebuie sa il facem este alcatuirea tabelului de contingenta "2x2", folosind datele pe care le-am primit:
|
|
Depresie majora |
Total |
||
|
|
|
|||
|
Testul de supresie la dexametazona |
|
|
|
|
|
|
|
|
|
|
|
Total |
|
|
|
|
In tabel doar cifrele cu caractere italice ne sunt date, restul le calculam noi.
1. Prelevanta depresiei majore in lotul de studiu va fi:
PDM = (215/368) x 100 = 58%.
Validitatea (capacitatea unei probe de a identifica corect ceea ce trebuie sa identifice) se va exprima prin sensibilitate si specificitate:
Sb. = capacitatea unei probe de a identifica corect pe cei care nu au boala = proportia rezultatelor negative in masa nonbolnavilor = (RN/NB) x 100 = (148/153) x 100 = 97%.
Rata fals pozitivilor = probabilitatea de a fi pozitiv cu conditia de a fi nonbolnav
= FP/NB = 5/153 = 0,03.
Rata fals negativilor = probabilitatea de a fi negativ cu conditia de a fi bolnav = FN/B
Valoarea predicativa (masura in care este identificata boala) se va exprima prin valoare predicativa pozitiva si valoare predicativa negativa:
VP (+) = probabilitatea de a fi bolnav cu conditia de a fi pozitiv = proportia real pozitivilor din masa pozitivilor = (RP/P x 100 = (84/89 x 100 = 94%.
VP (-) = probabilitatea de a fi nonbolnav cu conditia de a fi negativ = proportia real negativilor din masa negativilor = (RN/N) x 100 = (148/153) x 100 = 53%.
3. Probabilitatea unui individ care nu are depresie majora sa aiba rezultat negativ la testul de supresie la dexametazona este (RN/NB) x 100 si se numeste specificitate = 97%.
4. Probabilitatea unui individ cu test de supresie la dexametazona negativ sa aiba depresie majora este (RN/N) x 100 si se numeste valoare predicativa negativa = 53%.
| Contact |- ia legatura cu noi -| | |
| Adauga document |- pune-ti documente online -| | |
| Termeni & conditii de utilizare |- politica de cookies si de confidentialitate -| | |
| Copyright © |- 2026 - Toate drepturile rezervate -| |
|
|
|||
|
|||
|
|||
Esee pe aceeasi tema | |||
|
| |||
|
|||
|
|
|||